一般眼科
一般眼科について

眼に関するお悩みの窓口的な役割を担い、診断、治療を行います。視力の低下、充血、ものもらいなど、様々な症状がありますが、その中には、早期に治療を行わないと失明の危険があるものもあり注意が必要です。いつのまにか自覚症状の無いままに片目の視力が大きく低下していたり、見える範囲が狭くなっているケースも少なくありません。他の多くの病気と同じように、眼の病気も早期発見・早期治療が大切です。目に関することでお悩みがございましたら、些細なことでも早めにご受診ください。
当院は眼科のかかりつけ医です
当院は、地域にお住い・お勤めの皆さまにとって「眼科のかかりつけ医」となれるよう丁寧でわかりやすい説明を行い、親身な診療を心がけています。眼科ホームドクターとして、「かかって本当によかった」と思っていただけるよう日々の診療に努めて参ります。これまでに数多くの症例を扱ってきた白内障、緑内障、網膜・黄斑疾患は勿論のこと、日常的によく見られる目の病気についても幅広く対応いたします。
これまで培ってきた経験と高度な眼科設備・技術にて、地域の皆さまの「眼の健康」を守るため、お一人お一人としっかり向き合い、丁寧で親身な診断および適切な治療をご提供いたしますので、お気軽にご相談ください。なお、大きな手術が必要な場合は、連携している医療機関をご紹介いたします。
このような方はご相談ください
- 目が見えにくくなった
- 人の顔がぼんやりとかすんで見える
- テレビやパソコンの画面の文字を読んでいると、目が疲れる
- 暗いところで物が見えにくくなった
- 物が二重三重に見える、歪んで見える
- 運転中のライトの光が以前よりも眩しくなった
- 見える範囲(視野)が狭くなったような気がする
- 視野の中に、見えない場所(暗点)がある
- 急激に目が痛む、充血する
- 頭痛や吐き気がある
など
結膜炎
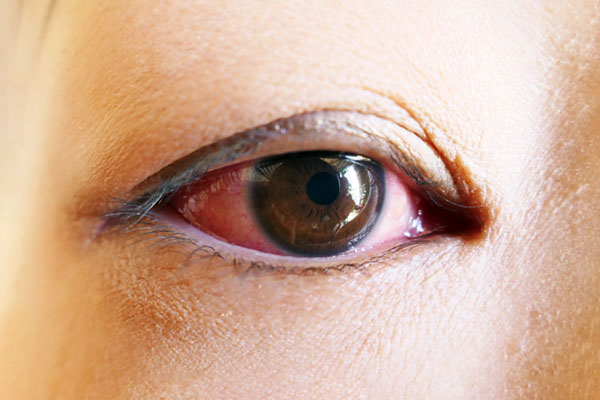
結膜が炎症を起こして白目が充血し赤くなり、目やにが出る病気です。結膜は、まぶたの裏側から折り返して角膜のまわりまでを覆っている薄い膜で、目に入ってきた異物や病原体が目の中に侵入するのを防ぐはたらきがあります。その原因には細菌、ウイルス、クラミジアなどの病原体や、花粉やハウスダストによるアレルギーがあげられます。細菌性結膜炎では黄色い粘り気のある「めやに」がでることが多く、アレルギーでは白っぽい糸をひくような「めやに」がでます。
アレルギー性結膜炎

目のアレルギーには、花粉の飛ぶ季節に限定してかゆみや充血がおこる季節性アレルギー性結膜炎や、ハウスダスト(ダニ、カビ、動物の毛やフケなど)などにより1年中症状が続く通年性アレルギー性結膜炎があります。また、重症になると、まぶたの裏の粘膜がでこぼこになったり黒目にも傷ができたりと、子どもに多くみられる春季カタル、アトピー性角結膜炎、ソフトコンタクトレンズを使っている人にみられる巨大乳頭性結膜炎などがあります。治療には抗アレルギー点眼薬を用いますが、それだけでは症状が治まらないときは、ステロイド点眼薬等を併用する場合があります。花粉を体内に入れないことが最も大切ですが、花粉が飛びはじめる2~3週間前に点眼にて対処することで症状を軽減できる場合もありますので、毎年お悩みの方は一度ご相談ください。
季節性アレルギー性結膜炎:外出の際はマスクやメガネを使用し、可能なかぎり花粉の接触を避けます。窓を開けないようにし、洗濯物や布団を外干しした際は、花粉をよく落としてから家の中に取り込むようにしましょう。
通年性アレルギー性結膜炎:部屋の掃除をこまめにし、常に清潔に保ちましょう。できるだけ絨毯の使用を避け、埃がたまらないよう気をつけましょう。
流行性角結膜炎

流行性角結膜炎とは、いわゆる「はやり目」と言われ、アデノウイルスが原因で起こる眼のウイルス感染症です。感染力がとても強いため流行しやすく、感染すると7~14日後に発病します。急に白目が真っ赤になり大量の「めやに」がでます。涙目になったり、まぶたがはれることもあり、細菌など他の原因による結膜炎にくらべ症状が重いです。子どもや症状が強い人の場合は、まぶたの裏の結膜に偽膜という白い膜ができ、これが眼球の結膜に癒着をおこすことがあります。また炎症が強いと黒目の表面がすりむける角膜びらんを伴い、目がゴロゴロしたり、とても痛くなることがあり、角膜の透明度が低下し、混濁が残ることもあります。ときに結膜炎が出血性となり、出血性結膜炎(エンテロウイルス70型, コクサッキーウイルスA群24型 変異株による)や咽頭結膜熱との鑑別を要することや、ヘルペスウイルスや、クラミジアによる眼疾患との鑑別が必要です。
流行性角結膜炎の検査方法
&診断
眼科では簡易的に診断するアデノウイルス診断キットも用意しております。結膜に麻酔の点眼をしてから目やにと一部の結膜上皮細胞を採取します。それをキットに流すと、アデノウイルスが結膜に存在するかどうかがわかります。この方法で検出できるのは感染例の約70%と低く、陰性と出ても陽性の場合があるので、検査結果が陰性でも安心することはできません。また、眼の充血や目やにの状態に加えて、家族や周りの人に発病している人がいないか、リンパ節が腫れていないか等の診察によって総合的に診断します。
治療時の注意点
- 手をこまめに洗いましょう
- 顔を拭くタオルを家族と共有しないようにしましょう
- お風呂は最後に入るか、シャワーなどですませましょう
- お子様の場合は、眼科医の判断に従って登校を控えないといけません、感染の拡大予防に努めましょう
アデノウイルスに対する有効な薬剤はありませんが、不快な症状を和らげる目的で、炎症を鎮める効果のある非ステロイド性抗炎症点眼薬やステロイド点眼薬が使用されます。また、抵抗力が落ちている結膜に細菌が感染しないように、予防的に抗菌点眼薬が使用される場合もあります。症状は、ウイルスに対する体の抵抗力がついてくるにつれてしだいに治まり、約3週間~1ヵ月ほどで完治します。
後遺症と合併症への注意
アデノウイルスを罹患した場合は、発症して1週間後くらいに症状のピークを迎えます。 また、片目を発症した1~2週間程度後に、もう片方の目にも発症するケースが多いことも特徴的です。結膜炎の症状がおさまってきた頃に、黒目(角膜)の表面に小さな点状の濁りが出てくることがあります。このときに治療をやめると、角膜が濁って視力が落ちることがありますので、治ったかなと思っても、眼科医がいいというまで点眼などの治療を続けるようにしましょう。
学校保健法の第三種伝染病に指定されていますので、学童の場合は、医師の許可が出るまでは出席停止することになります。成人の場合は、伝染を防ぐために人と接触する機会が多い接客業や医療施設、学校等では、それぞれの内規で出勤停止が義務づけられている場合があります。他人への感染を防ぐためにも、原則として自宅療養が望ましいでしょう。
結膜下出血

結膜下出血とは、結膜の小さい血管が破れて出血したもので、白目部分がべったりと赤く染まります。多少、目がごろごろしますが、痛みなどはありません。原因は、打撲などの物理的原因、首から上の血管がうっ血、圧力によるもの、体調の変化や疲労によるもの、全身疾患の眼障害として出血したもの、気圧の変化、急性結膜炎によるものなどが挙げられます。出血は、1~2週間ほどで自然に吸収されることが多いのですが、強いものでは2~3カ月ぐらいかかります。
翼状片

三角形の形をした結膜が、角膜に侵入してくるものを翼状片と呼びます。これは結膜下の組織の異常増殖で悪性のものではありません。原因は不明ですが、外で仕事をして太陽光線によくあたる人に多いようです。その他、乾燥などによって角膜上皮障害が慢性的に繰り返している方にも生じます。数年から20年ほどかけて徐々に進行するため、初期は無症状であることがほとんどです。進行すると乱視の原因になり、充血がよく起こります。翼状片は炎症を起こしやすいため、充血や異物感があれば点眼薬で治療をします。外観が気になる場合や、乱視が強くなり視力に影響が出てきた場合には手術を行います。類似疾患に偽翼状片があります。これは熱傷、化学眼外傷、角膜潰瘍などの炎症性角膜疾患の治療過程で、翼状片に似た症状が出現したもので。治療方法は翼状片と同じです。角膜の中央付近まで侵入すると乱視が悪化し、視力が低下しますので、切除する必要があります。通常、手術は外来で行い、入院の必要はありませんが、再発をよく起こすので注意が必要です。
手術療法は、通常日帰りで行うことが可能です。局所麻酔を用いて、異常組織に当たる翼状片を摘出することになります。ただし、翼状片を摘出するのみでは再発することも多く、結膜弁移植や自己結膜移植といった再発予防策を同時に行うことも重要です。しかし、特に若い方(50歳未満)では、こうした予防策を講じても再発する確率は高く注意が必要です。
麦粒腫

一般的に「ものもらい」と呼ばれており、まぶたにある脂や汗を出す腺に細菌が感染して起こる急性の化膿性炎症のことです。地域によっては「めばちこ」、「めいぼ」などともいわれます。まぶたの一部が赤く腫れ、まばたきをしたり指で押すと痛く、目やにが出ます。また、目がかゆい、目が赤い、目がゴロゴロするなどの症状もみられます。数日で皮下にうみがあらわれ、放置すると皮膚が破れてうみが出ます。早めに眼科を受診して抗菌薬の点眼や軟膏、内服などの治療を受けましょう。症状が重い場合は、小さな切開を行い、うみを排出させることがあります。ものもらいは、他の人にうつる病気ではありません。ただし、汚れた手で患部をいじると、治りが遅くなったり、完治しても再発したりする場合があります。患部を不必要に触らないようにしてください。
霰粒腫

眼瞼(まぶた)の中にできた小さな固い腫瘤です。涙の成分を分泌する脂の腺(マイボーム腺)の出口がつまり、その中に粥状の分泌物がたまって肉芽腫を形成したものです。細菌感染を伴わない無菌性の炎症ですが、細菌感染を伴う場合は麦粒腫と同じように、赤くなり痛みがでます。これを急性霰粒腫と呼んでいます。症状は眼瞼の腫れや異物感です。典型例では痛みも赤みもなく、眼瞼にコロコロとしたできもの(腫瘤)を触れます。急には大きくなりませんので、しばらくの間は経過を見ていても構いません。
霰粒腫の治療
霰粒腫を包んでいる袋ごと肉芽種を摘出する手術が必要です。早期であれば霰粒腫の中に副腎皮質ステロイド薬を注射することで治ることもあります。急性霰粒腫に対しては、まず抗生物質などで消炎をはかります。高齢者では悪性腫瘍との鑑別が必要であることもあり、注意が必要です。
さかまつげ

まつげは本来、まぶたの縁から眼球とは反対側へカールし、眼球にあたらないように生えています。しかし、「さかまつげ」では、何らかの原因でまつげが眼球の方へ向かっています。そのため、まつげが眼球にあたってしまい、ひどくなると角膜に炎症や潰瘍ができることもあります。症状としては目にゴロゴロするような異物感を感じたり、涙目になったり、目が痛む場合があります。
逆まつげには、大きく分けると、まつげが眼球に向かって生えてしまうタイプと、まぶたの縁が眼球側へ向かってしまうタイプがあります。まつげが眼球側に向かって生えてしまうタイプのものは「睫毛乱生」と呼ばれます。これは、まつげの毛根の周辺で起きた炎症による傷跡などのために、まつげの生える方向が不規則になってしまうものです。一方、まぶたの縁が眼球側へ向いてしまうタイプのものは「眼瞼内反」と呼ばれます。これは、皮下脂肪でまぶたが膨らんでいる乳幼児でみられる先天性のものと、老化でまぶたの皮膚がたるんでしまった老人性のものに大きく分けられます。成長するにつれても治らないものや老人性のものについては、手術を行う場合があります。
自分で逆まつげを抜くと、角膜を傷つけたり、感染などの恐れもあるため、まずは眼科を受診し、正しい診断を得ることが薦められます。
眼瞼内反症

加齢とともにまぶたを支えている筋肉や靱帯が緩むことにより、まばたきをするたびにまぶたが内側に向いてしまい、まつ毛が黒目に当たることで、角膜の表面が傷つくため目の痛みや目やになどの不快な症状が出る病気です。逆さまつげを切ったり抜いたりすると、今度は先がとがったまつげが生えてきて角膜を傷つける場合があるので、自己処理は注意が必要です。
治療法
症状がひどいケースでは手術が必要となります。筋肉などの緩みは、「タテ」の緩みと「ヨコ」の緩みに分かれます。伸びてしまった下眼瞼牽引筋腱膜や眼輪筋を手術で縫い縮めて適切な位置に戻します。
眼瞼けいれん

眼瞼けいれんは、まぶたの開け閉めを行う筋肉が何らかの原因でけいれんし、まばたきが思うようにできなくなり、自分の意図に反して目が閉じてしまう病気を指します。初期症状として特徴的なのは「まばたきが増える」「まぶしい」、「両眼を開けるのがつらい」「目が乾く」などの症状です。症状が進行すると、両眼のまぶたが頻繁にけいれんを起こし、自分ではまぶたを開けることが出来なくなります。歩いている時に人とぶつかったり、自動車や自転車の運転中に発症し、事故を起こすといったことも少なくありません。
眼瞼けいれんは、脳の大脳基底核に関連した病気であると推定されています。多くは40歳以上の女性が多く発症し、睡眠薬や抗不安薬などの内服などがあると発症年齢が早まると報告されています。眼瞼けいれんにかかっている方の正確な数字は不明ですが、診断されていない方も含めると日本では30〜50万人以上ではないかと推測されています。
眼瞼けいれんとよく間違えられやすい病気の1つに「眼瞼ミオキミア」という病気があります。自分の意思に反してまぶたの一部がぴくぴく動いてしまったり、開けにくくなったりする状態をいいます。特徴はいつの間にか起こりいつの間にか消え、長くは続かないことです。目の疲れ、ドライアイ、ストレスなどで起こるともいわれていますが、大多数はなんの前触れもなく起こります。原因ははっきり分かっていませんが、自然に改善するもので心配はいりません。通常は片眼にだけ症状が現れます。そこが、両眼で起こる眼瞼けいれんと大きく違うところです。
眼瞼けいれんの治療は、残念ながら根本的に治す方法がないのが現状で、あくまでも症状を和らげるための治療が中心になります。具体的には、ボツリヌス療法を行います。ボツリヌス療法とは、ボツリヌス菌が作り出す物質を注射して、緊張している筋肉を麻痺させて症状を改善する治療方法です。
眼瞼下垂

眼瞼下垂は何らかの原因によって上眼瞼(上のまぶた)が下がってくる状態のことです。症状としては、視界が狭くなるほか、無理して目を開くために必要以上の筋肉を使用するため、常に筋肉が緊張した状態となり、頭痛や肩こり、眼精疲労につながることもあります。
多くの場合、眼瞼下垂は加齢に伴って現れますが、生まれつきの眼瞼下垂や、別の病気が原因で起こる眼瞼下垂もあり、診断するためには、別の病気を除外して考えることが必要です。
先天性眼瞼下垂
出生直後からみられる眼瞼下垂で、様々な原因によるものがありますが通常みられるものは上眼瞼挙筋の働きがうまれながら不良なことによるものです。片側性と両側性があり、片側性が多くの割合を占めます。下垂のある方の眼では、下方でしかものが見えないため、それをカバーしようとして顎をあげた姿勢をとることが多くなり、また眉毛をあげてものを見るようになります。治療の基本は手術で、眼瞼下垂の程度が強い場合、時に視力の発達に影響するため、視機能の評価や合併症の有無とも合わせて眼科を受診して手術の必要性や時期について判断してもらいましょう。
後天性眼瞼下垂
後天性で最も多いのは、加齢による腱膜性眼瞼下垂で、上眼瞼挙筋の末端にある“腱膜”という部分が伸びたり緩んだりすることによって生じます。また、最近ではコンタクト装用者(特にハードコンタクト装用者)が増加しており、同様の原因により眼瞼下垂が起こります。
後天性ではこの他にも外傷や神経麻痺によるもの(脳動脈瘤や糖尿病などによる動眼神経麻痺や肺癌などに伴う交感神経麻痺(ホルネル症候群))、神経と筋肉の間のトラブルである重症筋無力症などがあり、これらは他の眼の症状や全身症状を伴うことも多いです。
また、一見すると眼瞼下垂のようにみえる眼瞼皮膚弛緩症(過剰な皮膚が上眼瞼を越える)や甲状腺眼症のように片眼の瞼裂開大により相対的にもう片方の眼が下垂しているようにみえることもあるため、注意が必要です。治療は手術であり、原因疾患による挙筋機能の程度によっても手術方法は異なり、その効果にも限界があります。
角膜感染症

眼球のうち黒目の部分を「角膜」と呼びますが、角膜は、目の中央にある直径11mmくらいの円形の組織で、光を通すために透明で血管を持ちません。その角膜に傷ができ、細菌やウイルスなどに感染してしまう眼疾患を「角膜感染症」といいます。角膜は、目に入ってくる光を網膜上に焦点を合わせるために強い屈折力を持ち、物を見るための重要な役目を持っています。従って、角膜が何らかの原因で病気になり、濁ったり、いびつになったりすると視力が低下します。
角膜感染症を引き起こす誘因には、ゴミや砂、植物(枝や葉)が眼に当たることによる外傷、コンタクトレンズの不適切な使用、ドライアイ(涙の分泌量の不足)、免疫を抑制するステロイド薬の長期点眼などが挙げられます。感染の原因になる病原体には細菌、真菌(いわゆるカビ)、ウイルス、アカントアメーバなどがあり、原因になっている病原体によって治療方法も変わってきます。
角膜感染症は、進行がはやく重症化すると視力障害が残ってしまうケースもあります。角膜には刺激に敏感な知覚神経が数多く存在するため、目の痛み、目がゴロゴロする、目の充血、涙が出る、眩しく感じるなどの症状がある場合は、放置せず速やかに眼科を受診しましょう。
コンタクトレンズの不適切な使用が角膜感染症を引き起こす
角膜感染症の誘因の中でも多いのは、コンタクトレンズの過装用や連続装用など、“不適切な使用”です。たとえばレンズケースの中の保存液を毎回交換しなかったり、ケースを定期的に洗って乾かしたりせずにいると、知らない間にケースの中でさまざまな目に見えない病原体が繁殖していきます。ケースの中で繁殖した病原体がコンタクトレンズに付着し、そのコンタクトレンズを装用することで角膜に感染をおこします。また、涙が不足した角膜の上にコンタクトレンズを装用している場合、角膜感染症のリスクは更に上がるため、ドライアイと診断されている方はコンタクトレンズの使用に慎重になったほうがよいでしょう。感染性角膜炎にならないようにするためには、レンズのケア方法をきちんと守ることや、レンズを触る前に必ず手を洗うことが大切です。また、目に違和感があればコンタクトは中止して早めに眼科に行くことも大切です。
ドライアイ

最近、パソコンやスマートフォンなどの普及により目を酷使して、目が疲れやすい、あるいは何となく目を不快に感じるという人が増えています。目に不快感があると仕事のみならず、日常生活でも大きな不便を感じ、肩こり、頭痛、吐き気などの症状を招いたりすることがあります。こういった症状の原因の一つとしてドライアイがあります。
ドライアイには涙の分泌量が減るタイプ(涙液減少型)のものと、涙の蒸発が進みすぎるタイプ(蒸発亢進型)のものがあります。長時間のパソコン作業、エアコンによる乾燥、コンタクトレンズの長時間装着、ストレスの増加などにより、最近、蒸発亢進型のものが増加傾向にあります。結果、眼の表面に傷がついたり、目に入ってきた細菌や花粉などの異物を涙ですぐに洗い流すことができなくなり、感染症やアレルギーなどの炎症が起こりやすくなります。「目が疲れる」、「目の違和感」、「目がゴロゴロする」、「目がショボショボする」、「目が重い」など、症状の訴えは多様で、最初から「目が乾く」と訴える人は意外に多くありません。悪化してくると、「目が痛い」、「目を開けていられない」などの症状があらわれ、さらには「頭が痛い」、「肩が凝る」、「気分が悪い」など、全身的な症状に進行する場合もあります。少しでも不快感があればお気軽にご相談下さい。
ドライアイの治療には、点眼薬を中心とした対症療法と、原因に対しての根本療法とがあります。
点眼薬
基本的には保湿を目的として、ヒアルロン酸を含む保湿効果の高い点眼薬を用います。そのほか、ムチンの分泌を促し、涙そのものの量を増やす点眼薬や目の表面の粘膜の傷を修復する点眼薬が使われることがあります。
涙点プラグ
点眼薬以外に涙を増やす方法として、涙点プラグがあります。目頭にある涙点という穴を、小さなシリコーン製のプラグ(栓)で塞ぐことにより、涙の排出を止めて少ない涙を目の表面にためます。
眼精疲労

眼精疲労とは、眼を使う仕事を続けることにより、眼痛・眼のかすみ・まぶしさ・充血などの目の症状や、頭痛・肩こり・吐き気などの全身症状が出現し、休息や睡眠をとっても十分に回復しえない状態をいいます。
パソコンやスマホの長時間使用により、疲れ目の人が増加傾向にあります。目の使いすぎが主な原因ですが、一方で、コンタクトレンズやメガネが合わなくなっている場合、ドライアイ、白内障、緑内障などの重篤な疾患である場合も考えられます。ただの目の疲れと考えて放置せず、まずは一度ご相談ください。
眼精疲労の原因は眼の病気、全身の病気、環境因子など多岐に渡るため、原因を同定して原因に対しての直接的なアプローチが必要になります。眼鏡が合わない場合は作り直し、目の病気が発見されれば治療が必要です。パソコンやスマートフォンを使用する機会の多い人は、適度な休息を取りながら行うことが非常に大切です。眼精疲労では対症療法的な薬物治療が行われることもあり、具体的にはビタミンB12などの点眼薬の使用、漢方の内服薬などが検討されます。
ぶどう膜炎
ぶどう膜炎は、目のなかに炎症が生じる病気です。目の中に存在する3つの組織(虹彩・毛様体・脈絡膜)の総称をぶどう膜といいます。これらの組織に炎症が生じるとぶどう膜炎が起こり、眼の中の透明な前房と硝子体に炎症細胞が浸潤するため、霧視(かすみがかかったように見えること)、飛蚊症(虫が飛んでいるように見えること)、羞明感(まぶしく感じること)、その他、視力低下、眼痛、充血などの症状がみられます。片眼だけのことも両眼のこともあり、両眼交互に症状が現れることもあります。症状の経過は、だんだん悪くなるものもあれば、一時的に良くなり再びまた悪くなるといった再発・寛解を繰り返すものまでさまざまです。目のなかに炎症が広がることから、白内障、緑内障、硝子体混濁、網膜前膜、嚢胞様黄斑浮腫などの合併症が生じることもあります。
ぶどう膜炎の原因は多岐に渡ります。日本では、サルコイドーシス、原田病、ベーチェット病という3つの病気が代表的で、これらのように全身の免疫異常が要因であることや、細菌性眼内炎やヘルペス性虹彩毛様体炎のように細菌、ウイルスの感染、強膜炎では全身の免疫異常、感染とともに要因になることがあります。また、外傷や悪性腫瘍も要因となります。しかし「ぶどう膜炎」と診断されても3人に1人は原因疾患がわからないとされています。
サルコイドーシスは、肉芽腫と呼ばれる腫瘤が全身各種臓器に形成される病気です。肉芽腫は目、心臓、腎臓などに生じます。原田病は、メラニン色素を産生するメラノサイトという細胞に対して慢性的な炎症が生じると引き起こされる、自己免疫疾患のひとつです。皮膚に白斑を生じたり、聴覚障害を起こしたりすることがあります。ベーチェット病は、ぶどう膜の炎症のほか、口腔内や陰部に潰瘍を来たす病気です。
検査・診断
一般的な眼科検査、蛍光眼底造影や光干渉断層撮影(OCT)などの検査に加えて、血液検査・胸部X線検査などの全身検査、ツベルクリン反応検査が行われます。また、目の組織採取や、診断的治療目的の手術がおこなわれることもあります。全身の免疫異常が原因のことも多く、目以外のからだにも症状が現れるため、詳細な問診に加えて全身検査が大切になります。
治療
ぶどう膜炎は内科的な治療が中心となります。ぶどう膜炎の種類や重症度によって治療法や治療の期間は異なりますが、治療の目的は炎症を抑えて視力障害につながる合併症を予防することです。主に、ステロイドやその他の免疫抑制剤が用いられます。症状や程度が軽い場合には、ステロイドの点眼薬で治療が可能です。点眼薬で症状のコントロールが難しい場合には、副腎皮質ステロイド薬、免疫抑制薬、生物学的製剤の全身投与(点滴注射)が行われます。原因が細菌などの病原微生物による場合は、その病原微生物に有効な薬が使用されます。ただし、ぶどう膜炎は完治するとはいい切れない病気です。治療後も、症状の再燃、続発症の発生、副作用などを早期に発見するために、定期的な通院が求められます。また、ぶどう膜炎の治療中は、ステロイドの副作用と感染症の発症に注意が必要です。ステロイドの副作用を防止するためには、症状がよくなっても自己判断で投薬を中止しないことが大切です。感染症を予防するには、感染を誘発する可能性があるコンタクトレンズの使用は避ける必要があります。
強膜炎

強膜炎とは、白目にあたる強膜において炎症が生じている状態を指します。原因不明の場合が最も多いですが、全身の疾患に合併して起こることもあります。慢性関節リウマチ、全身性エリテマトーデス、側頭動脈炎、ウェゲナー肉芽腫症、痛風、潰瘍性大腸炎、クローン病、強皮症、糸球体腎炎、強直性脊椎炎、シェーグレン症候群、結核、梅毒、ヘルペスなどがないか、採血を行い調べます。
強膜炎では、強い充血、激しい痛みを伴います。痛みが強く眠れなくなることもあります。増悪時、眼球が穿孔し、失明や眼球摘出の状況に陥ることもあります。軽度の強膜炎は、局所の薬物療法で治療することが可能です。しかし、進行性の強膜炎では、ステロイドの全身投与が必要とされます。ステロイドの容量は、炎症の程度によって大きく異なるため、症状をみながら適宜調整します。ステロイドの減量中に強膜炎が再燃することもあるため、症状の再燃には注意します。強膜炎では、基礎に何かしらの全身疾患が隠れていることが多いため、基礎疾患に対しての治療が必要となる場合もあります。
飛蚊症

飛蚊症を自覚する重大な病気としては、網膜剥離や網膜裂孔、硝子体出血、ぶどう膜炎などがあります。飛蚊症とは、視界に黒い影が動いて見える状態のことです。小さな虫や髪の毛、糸くずなどのような様々な形や大きさのものが見え、視線を動かすと追いかけてくる動きをします。眼球の中にある本来は透明な硝子体が濁り、その影が網膜にうつることで、こうした症状が起こります。年齢により自然に生じる生理的なものがほとんどで治療を必要としないことが多いですが、なかには網膜剥離や網膜裂孔、硝子体出血、ぶどう膜炎など早急な対応が必要な疾患に伴って生じることがあります。特に飛蚊症の数がいつもより増えたり、視野に光が飛んで来るなどの異常を感じた場合は、早い段階で受診してください。
網膜剥離

網膜は目の奥・眼底にある組織です。そこには視細胞と呼ばれる光を感じる細胞があり、ここで受けとられた映像は電気信号に変換されて、視神経を通じ脳に送られ認識されます。このように網膜は、カメラでいえばフィルムにあたり、ものを見るために大変重要な働きを担っています。網膜剥離は、網膜が何らかの原因により眼球壁側から剥離することにより、視力・視野を失う病気です。飛蚊症、視力低下、光視症、視野欠損などの自覚症状がある方は、早めに一度受診することをおすすめいたします。特に20代の方、50代以降の方に多く、近視眼や片方の目が網膜剥離を起こしたことがある方は発病しやすい傾向があります。また、眼球を強くぶつけることで発症することもあります。
網膜剥離の前駆症状として飛蚊症(目の前に糸くずや虫のようなものが見える)や光視症(キラキラと光が見えるように感じる)を自覚することがありますが、無症状のこともあります。病状が進んでくると視野欠損(カーテンや幕がかかっているように見える)や視力低下が起きます。網膜には痛覚がないので、痛みはありません。
1. 裂孔原性網膜剥離
網膜剥離の中で最も多くみられるもので、網膜に孔(網膜裂孔・網膜円孔)が開いてしまい、目の中にある水(液化硝子体)がその孔を通って網膜の下に入り込むことで発生します。網膜に孔が開く原因として、老化・網膜の萎縮・外傷などがあります。
裂孔原性網膜剥離の治療
網膜裂孔・円孔だけであれば、レーザーによる網膜光凝固術あるいは網膜冷凍凝固術で網膜剥離への進行が抑えられることもあります。すでに網膜剥離が発生してしまった場合、多くは手術が必要となります。網膜剥離が網膜の中心で最も重要な黄斑部(おうはんぶ)にまで及ぶと、視力低下が起こり、放置しておくと失明に至る場合もあります。剥がれた網膜を元の位置に固定するには、「硝子体手術」や「強膜バックリング法」など手術は大きく分けて2つの方法があり、網膜剥離の症状に応じて対応が異なります。
2. 非裂孔原性網膜剥離
牽引性網膜剥離と滲出性網膜剥離があります。裂孔原性網膜剥離と同様に網膜剥離が起きた状態ですが、原因、経過はさまざまであり裂孔原性網膜剥離とは大きく異なります。
牽引性網膜剥離は眼内に形成された増殖膜あるいは硝子体などが網膜を牽引することにより網膜が剥離して起きます。重症の糖尿病網膜症などでみられます。
滲出性網膜剥離は、網膜内あるいは網膜色素上皮側から何らかの原因で滲出液が溢れてきたために網膜が剥離してしまった状態です。ぶどう膜炎などでみられます。
中心性漿液性脈絡網膜症

中心性漿液性脈絡網膜症は、光を感じる神経の膜である網膜の中心にある黄斑に網膜剥離が生ずる疾患で、30~50歳代の働き盛りの男性に多くみられます。片眼に発症することが多いですが、まれに両眼に発症することもあり、再発することが多いのが特徴です。多くは良好な経過をたどり自然に治ります。
黄斑付近の網膜に栄養分を供給する脈絡膜の血管から血液成分がにじみ出て、この血液成分がもとで網膜剥離が生じます。原因は不明ですが、ストレスが悪い影響を与えるともいわれています。それ以外には妊娠時に起きることもあります。また、副腎皮質ステロイド薬の副作用で起きることもあります。副腎皮質ステロイド薬は飲み薬だけではなく、塗り薬、吸引薬、注射でも起きますので、主治医の先生に確認が必要です。
症状としては、軽い視力低下や、視野の中心が暗くみえる中心暗点、物が実際よりも小さくみえる小視症、物が歪んでみえる変視症が生じることがあります。通常は網膜剥離が治ると症状は軽快しますが、何らかの見にくさが残ることもあります。また、網膜剥離が長期間続いたり、再発を繰り返したりするような場合には、視力低下がみられることもあります。
この病気には自然に治ることもありますので、内服などの薬物治療でしばらく様子をみることもあります。しかし、いったん良くなっても再発することが多いので注意が必要です。しみ出しの部分が黄斑の中心(中心窩)から離れている場合は、レーザー治療が行われることもあります。レーザー治療には、回復までの期間を早めたり再発を予防したりする効果があります。
小児眼科

小児眼科とは、目が成長する乳幼児から小学生、中学生が対象の眼科診療です。生後すぐの赤ちゃんの視力は弱く、ものがはっきり見えていませんが、その後、いろいろなものを見る事で視力は発達します。しかし、何かしらの原因により視覚的な刺激が正常に伝わらなくなると、視力の発達に障害を受けることになります。このようにして生じた視力障害を弱視と呼びます。お子様の目の障害は外見では分かりにくいため、見過ごされやすく、なかなか気付くのが難しいのが現状です。視覚の感受性は1歳半頃にピークに達し、8歳頃に消失するといわれています。そのため弱視の予防には、早期に発症につながる原因を取り除き、視力発達を促すことが大切です。
弱視は、形態覚遮断弱視、斜視弱視、屈折異常弱視、不同視弱視、の4つに大きく分類することができます。
- 形態覚遮断弱視
- 光の通り道に異常があることが原因となり、たとえば先天性白内障や先天性眼瞼下垂などがあります。
- 斜視弱視
- 両眼の位置関係がずれている状態です。両眼で捉えられるべき立体情報が正確に伝わらないため、弱視の原因となりえます。
- 屈折異常
- いわゆる遠視や近視、乱視などのことです。光の屈折異常が強い場合は、網膜での焦点がしっかりと合わなくなるため、結果として視覚刺激が低下して弱視の原因となります。
- 不同視弱視
- 光の屈折異常の程度が両眼で大きく異なることから引き起こされる弱視です。屈折率の強い目に対する刺激が弱くなり、片目の弱視を発症することになります。
症状
弱視では、視覚の発達が不十分になるため、視力低下を示すことになります。子どもは自分から見えにくいということは必ずしも多くはなく、テレビに近づいてものを見る、首を傾けてものを見る、といったことがみられます。弱視のタイプによっては片目のみ視力が低下するため、注意しないと気付きにくいものもあります。また、光の屈折異常が強い場合には、ものを集中して見ると疲れやすいため、本を読んでいても長続きしない、お絵描きをすぐにやめてしまう、などの症状を呈することもあります。
お子様のしぐさや動作や目の外観から下記の症状が見られたら、なんらかの目の疾患を抱えているかもしれません。どうぞお気軽にご相談ください。
また、進学進級とともに近視や乱視を生じ、視力低下を来した場合は、コンタクトレンズやメガネを開始する時期を見極める事も大切です。まずは眼科での正確な視力検査をお勧めします。
当院では、スポットビジョンスクリーナーで検診を行っております。視力が発達する6歳までの大切な時期に適切な治療を行うためにも、お子さんの目の異常を早期に発見しましょう。
3歳児健診とは
3歳児健診は、生後初めて視力を測る健診で、子どもの弱視の危険因子となる斜視や屈折異常(遠視・近視・乱視等)を早期発見するために大変重要な健診です。
この健診で目の異常が疑われるお子さんには眼科精密検査の受診が勧奨されます。しかし、精密検査の受診率は60%弱と低く、就学時健診やその後の学校健診において初めて弱視が発見されるお子さんがいることがわかってきました。
視力の発達は3歳までに大部分が完成し、8歳で視力の発達は終わるとされています。生まれ持っての斜視や屈折異常が存在すると、視力が悪いままで発達が止まってしまい、眼鏡やコンタクトレンズでも矯正できず、社会生活に支障を来たすような状況を生みかねません。
3歳児健診における視力検査と保健指導の適切な実施について、平成29年4月には厚生労働省から、さらに平成30年7月には小児眼科学会から、「問診や視力検査に加え、機器を用いた屈折検査や両眼視機能検査の併用が望ましい」との通知がありました。
この検査機器が「スポットビジョンスクリーナー」です。従来の視力検査を補強する方法として「スポットビジョンスクリーナー」の使用は有効であるとされています。」
スポットビジョンスクリーナー

「スポットビジョンスクリーナー」は、まだ視力検査ができない乳幼児(生後6か月~)の検査を瞬時に行うことができる機器です。この機器は、検査前に目薬をさしたりする処置もなく、大きな機械の前に座ってレンズをのぞき込むようなこともせずに、近視・遠視・乱視などの屈折異常や屈折の左右差、瞳孔不同、斜視などを瞬時に発見できます。

検査はとても簡単!
お子様はお母さんに抱っこされた状態のまま、カメラで写真を撮られる感覚で検査できます。1分もかからずに完了します。3歳児健診を受けられた方や、お子さまの視機能に不安や心配のある方など、お気軽にご相談ください。
従来の視力検査を補強
「スポットビジョンスクリーナー」は、迅速かつ的確に屈折異常や斜視を見つけ出すことができる携帯型の検査機器です。わかりやすい検査結果の表示により、精密検査の必要なお子さんもすぐに判別することができます。また、検査に要する時間が短時間であるため、検査に集中しにくいなど視力検査が難しいお子さんでも検査が可能となります。
弱視治療の機会を逃さない
「スポットビジョンスクリーナー」を導入することによって、視力検査の精度や信頼性が向上し、子どもの斜視や屈折異常を早期に発見することができるようになります。また、治療が必要と診断されたお子さんは、治療の効果が最も出やすい3歳から6歳までに弱視治療を始めることが可能となります。弱視の早期発見・早期治療が子どもたちの目と未来を守ることになると考えています。「スポットビジョンスクリーナー」の導入により、さらに精度の高い診療を目指していきます。

